此报告详细描述肿瘤免疫治疗产业链现状,分析竞争格局,指出行业发展方向。在成文过程中,调研多家机构,对一手数据进行分析,得出较切实的结论。
肿瘤细胞免疫治疗是一种新兴的肿瘤治疗模式,是依靠自身免疫抗癌的新型治疗方法。它从病人体内采集免疫细胞,然后进行体外培养和扩增,再回输到病人体内,来激发以及增强机体的自身免疫功能,从而达到治疗肿瘤的目的。
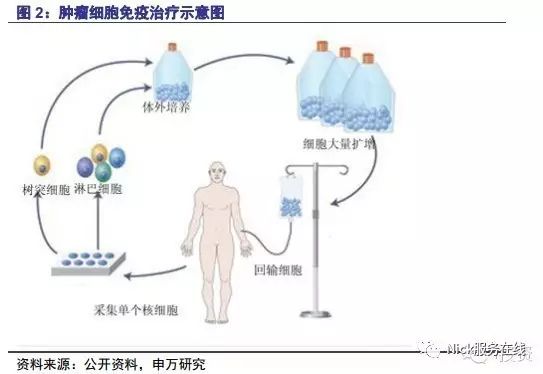
肿瘤细胞免疫治疗是继手术、放疗和化疗之后的第四种肿瘤治疗方法。与传统肿瘤治疗方法相比,细胞免疫治疗具有安全性、针对性、持久性、全身性、彻底性以及适应症广六大特性。

肿瘤细胞免疫治疗主要包括四大类:过继细胞免疫治疗、肿瘤疫苗、非特异性免疫刺激、免疫检验点单克隆抗体。

1、过继细胞免疫治疗
过继细胞免疫治疗是指通过对自体免疫细胞进行体外激活和扩增,然后将其重新输回肿瘤患者体内,并辅以合适的生长因子,促使其发挥杀伤杀死肿瘤细胞的功能。目前,过继性免疫治疗已经成为肿瘤免疫治疗的主要方式之一。过继细胞免疫治疗ACT主要包括TIL、TCR、CAR、LAK、CIK、DC、NK等几大类。


TIL疗法是从肿瘤附近组织中分离出TIL细胞,加入生长因子IL-2进行体外大量扩增,再回输到患者体内,从而扩大免疫应答治疗原发或继发肿瘤的方法。TIL是肿瘤间质中的异质性淋巴细胞,包括T细胞以及NK细胞等,大多数情况下以CD3+CD8+T细胞为主。TIL的作用机制是通过释放细胞毒素直接杀伤肿瘤细胞,此外,还能调节机体免疫功能,提高机体对肿瘤细胞的杀伤能力。TIL疗法在提高多种癌症患者的生存率上发挥着重要作用,例如子宫内膜癌、结肠癌、恶性黑色素瘤等,降低患者全身复发的概率。
TCR疗法是将患者体内的普通T细胞分离出来,利用基因工程技术引入新的基因,使转基因T细胞表达能够识别癌细胞的TCR,回输到患者体内从而杀死肿瘤细胞的治疗方法。
TCR是T细胞表面的特异性受体,与CD3结合形成TCR-CD3复合物,通过识别并结合MHC呈递的抗原从而激活T细胞,促进T细胞的分裂与分化。TCR的作用机制是向普通T细胞中引入新的基因,使得新的T细胞能够表达TCR从而有效识别肿瘤细胞,引导T细胞杀死肿瘤细胞。TCR疗法在黑色素瘤治疗上取得了突破性进展,同时也在肝癌、乳腺癌、卵巢癌等治疗中取得了一定的成效。
CAR疗法的原理与TCR疗法相似,通过基因转导使患者的T细胞能够表达嵌合抗原受体CAR,将改造后的T细胞回输至患者体内,生成大量特异性识别肿瘤的CAR-T细胞从而杀死肿瘤细胞。
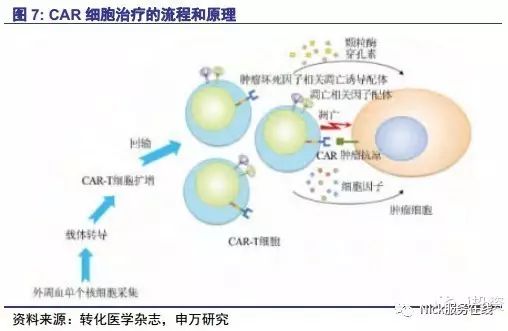
CAR是T细胞表面的嵌合抗原受体,能够以非MHC限制性的方式识别肿瘤细胞。CAR的作用机制是利用基因工程技术修饰T细胞,使其能够特异性识别并杀死癌细胞。抗CD19CAR在血液系统恶性肿瘤的研究上取得了令人瞩目的成绩,同时也应用于治疗乳腺癌、前列腺癌、肺癌、卵巢癌、结肠癌等。
LAK疗法是将外周血淋巴细胞在体外培养,经淋巴因子IL-2激活后扩增,回输至患者体内从而广谱地杀伤肿瘤细胞的治疗方法。
LAK是淋巴因子激活的杀伤细胞,在NK细胞体外培养时、在细胞因子诱导下形成,能够杀伤对NK细胞不敏感的肿瘤细胞。LAK中存在多种具有杀菌作用的活性物质,已经发现的有穿孔素、颗粒酶、颗粒溶素、LL-37等。LAK的作用机制是通过LAK细胞膜表面的IL-2受体识别IL-2,从而激活LAK细胞,不需其它辅助物质参与即可广谱抗瘤。LAK疗法与IL-2协同治疗肾细胞癌、黑色素瘤、肺癌、结肠癌等肿瘤患者,目前已获得一定的疗效。
CIK疗法是将人的外周血单个核细胞在体外与多种细胞因子共同培养一段时间,获得大量T淋巴细胞后回输患者体内,从而精确地杀伤肿瘤细胞而不损伤任何正常组织。
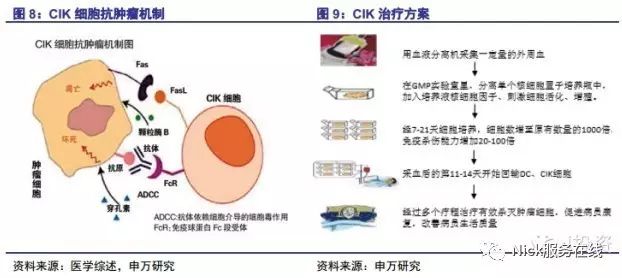
CIK是人体外周血中的T淋巴细胞,膜表面标志为CD3+和CD56+,既有强大的抗瘤活性又有非MHC限制杀瘤特点,识别能力很强,能点射肿瘤细胞。CIK的作用机制是通过释放穿孔素及颗粒酶而直接杀伤肿瘤细胞,或是通过分泌多种细胞因子而间接杀伤肿瘤细胞,除此之外还能通过激活凋亡基因诱导肿瘤细胞凋亡。CIK疗法应用于清除残余癌细胞,预防复发和转移,降低放化疗的毒副作用,用于放、化疗无效的患者的治疗,用于失去手术指征或已复发转移的晚期患者,缓解症状、延长生存期。
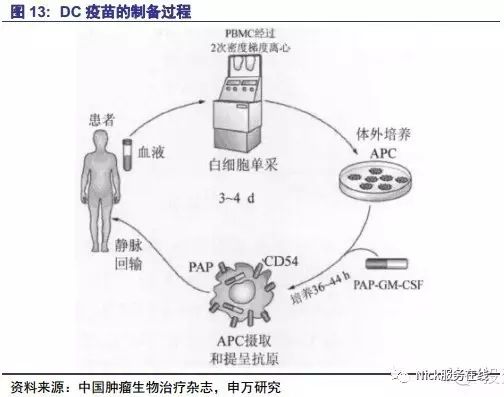
DC疗法是将患者自身的单个核细胞提取出来,在体外增殖、培养、诱导生成DC细胞,让DC细胞负载相应的肿瘤抗原后回输患者体内,诱导机体产生特异性或非特异性的免疫应答,激活人体内的天然抗肿瘤系统,从而达到杀灭肿瘤细胞的作用。

DC以其形状命名,是一个异质性的群体,主要从骨髓组织、血液中分离得到,抗原呈递性比普通细胞强1000倍,能有效激活初始T细胞。DC的作用机制是重建免疫监视细胞功能,随血液在全身各处主动搜索、识别肿瘤细胞,诱导产生大量效应T细胞并促使其迁移至肿瘤部位,辅助T细胞分泌多种细胞因子,加速T细胞杀死肿瘤细胞过程。DC细胞对血液、消化、呼吸、泌尿及生殖系统等多个系统肿瘤细胞均有杀伤作用。
NK疗法是将患者体内的NK提取出来,利用细胞培养技术在体外大量繁殖后再回输患者体内,从而发挥调节免疫反应及直接杀伤肿瘤细胞的作用。
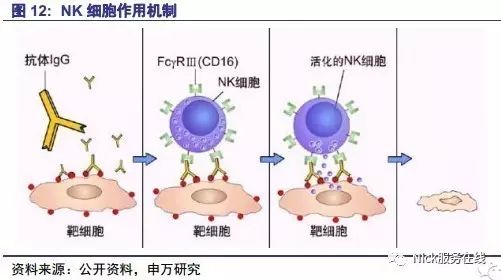
NK是人体防御体系的第一道屏障,表面标志为CD3-CD56+,杀伤活性无MHC限制,不依赖抗体,因此称为自然杀伤活性。NK的作用机制为释放穿孔素、细胞因子等杀伤肿瘤细胞,活化的NK可发挥调节免疫作用。NK疗法目前应用于非特异性抗肿瘤和抗病毒感染,清除体内坏死细胞及脂肪等垃圾,抗衰老等。
2、肿瘤疫苗

肿瘤疫苗是通过激活自身免疫系统来治疗肿瘤的免疫疗法。肿瘤疫苗主要包括肿瘤细胞疫苗、肿瘤抗原疫苗、肿瘤DNA疫苗、DC疫苗、细菌疫苗等。根据用途的不同可分为预防性疫苗和治疗性疫苗,前者可控制肿瘤的发生,后者用于化疗后的辅助治疗。
肿瘤疫苗是将肿瘤抗原以多种形式如肿瘤细胞、肿瘤相关蛋白或多肽、表达肿瘤抗原的基因等导入患者体内,通过肿瘤抗原刺激体内T细胞,激发特异性细胞免疫,从而清除肿瘤的治疗方法。肿瘤疫苗具有疗效高、特异性强、不良反应小等优点,可独立治疗肿瘤,又可与手术、放疗、化疗相结合,在肿瘤综合治疗中占有重要地位。
3、非特异性免疫刺激
非特异性免疫刺激是通过刺激T细胞或抗原呈递细胞来加强抗原呈递过程,活化机体免疫力从而杀死肿瘤细胞的治疗方法。非特异性免疫刺激剂是指能激活多数T或B淋巴细胞克隆的非特异性刺激物质,包括内毒素、脂质A、海藻糖、胸腺肽以及一些中药成分。这种疗法从70年代兴起,但因其毒性、治疗时间久以及治疗肿瘤范围限制导致应用受限。
非特异性免疫又称先天性免疫,与特异性免疫相对应,都是机体识别和排斥异己物质的机能。非特异性免疫是机体在长期的种系发育与进化过程中逐渐建立起来的天然防御功能,具有先天性、可遗传、反应迅速、作用无特异性等特点。
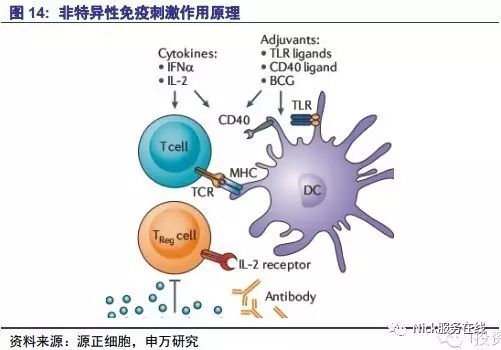
非特异性免疫刺激通过刺激剂诱导非特异性免疫反应,激活巨噬细胞,增强溶酶体活性,提高T细胞、NK细胞等的细胞活性从而起到抗肿瘤作用。通过刺激抗原呈递细胞来增强抗原呈递的药物包括:Toll样受体配体咪喹莫特用于治疗基底细胞癌,卡介苗用于膀胱癌局部灌注。通过抑制免疫调节T细胞来增强抗原呈递的药物包括:达利珠单抗Daclizumab,地尼白介素-2,用于治疗皮肤性T细胞白血病及卵巢癌。
肿瘤免疫微环境对肿瘤生物治疗的影响较大,大量的免疫刺激剂处于讨论和研究中,但确证的临床疗效还有待进一步深入研究。
4、免疫检验点单克隆抗体
免疫检验点抗体是通过激活正向刺激因子或抑制负向刺激因子来激活病人自身免疫系统中的T细胞从而消灭肿瘤细胞的治疗方法。
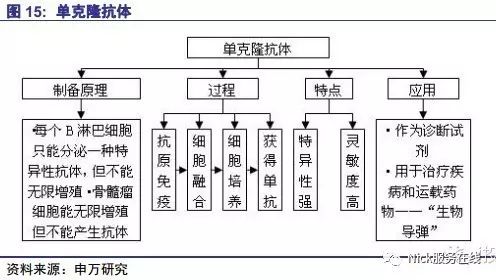
单抗是由一个B淋巴细胞增生、繁殖而成的单克隆细胞所产生的抗体,与一般的抗血清不同,是针对一种抗原的抗体,特异性强,可大量生产,易标准化,分子组成均匀、单一。通过淋巴细胞杂交瘤技术或基因工程技术制备的单抗药物可以作为诊断剂或检测剂,专一性识别相关抗原,对肿瘤相关靶点特异性结合,主要通过抗体依赖性细胞毒性(ADCC)效应、补体依赖性细胞毒作用(CDC)等效应机制选择性杀伤肿瘤细胞。单克隆抗体因具有鲜明的靶向性和显著的疗效,在肿瘤治疗中发展迅速,对淋巴癌、乳腺癌、结直肠癌、肺癌、肾癌、黑色素瘤等均有疗效。

T细胞的激活依靠“双信号”细致地调控。一个激活信号是MHC-TCR的结合,另一个是共刺激分子(OX40,4-1BB)和共抑制分子(CTLA-4.PD-L1.PD-1)的信号传递,好比“油门”和“刹车”。运用OX40、4-1BB的激活剂单抗犹如“踩油门”,运用CTLA-4、PD-1/PD-L1的拮抗剂单抗如同“松刹车”。
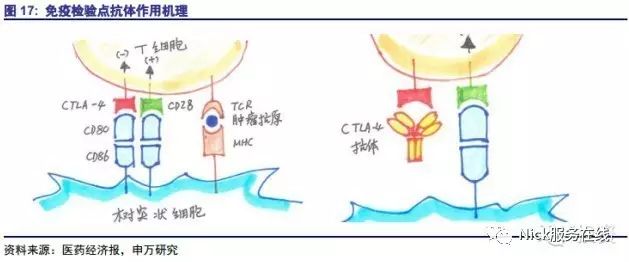
目前,负向刺激因子的抑制剂是研究的重点。以抗CTLA-4单抗为例,CTLA-4表达于大部分活化的T细胞表面,CTLA-4与CD80结合传导抑制信号,抑制T细胞的免疫反应,封闭CTLA-4后,活化T细胞可以持久发挥抗肿瘤免疫效应。
免疫检验点单抗面临的挑战是,它仅能解除已经位于肿瘤边缘的T细胞的束缚或加强呈递,但不能促使T细胞攻击肿瘤,一些病人并不会进行免疫反应。
2011年,癌症超过心脏病,成为全球第一大死亡原因。WHO在2013年12月公布,全球每年新增癌症患者数已经超过1400万名,这与2008年的统计结果1270万人相比,人数大幅增加。同期,癌症患者的死亡人数也有所增加,从过去的760万人增加到820万人。报告称,到2030年,新增癌症病例将增加50%,达到每年2160万人。
花旗银行预测,未来十年癌症免疫治疗药物用于60%的晚期癌症患者,有可能会成为潜在的最大药物类别,2023年销售额将超过350亿美元。
我国肿瘤细胞免疫治疗的市场需求是巨大的。据全国肿瘤登记中心发布的数据显示,目前每年新发肿瘤病例超过300万例,占全球总数的两成,平均每天确诊8550人,全国每分钟有6人被诊断为癌症。如果其中10%的病人采用免疫细胞治疗,则会有30万人的市场容量。
来源:Nick服务在线,转载自知识产权律师,转载此文仅用于学习交流,如有版权问题,请联系小编删除













