1 背景简述
自2009年中央首次将信息化建设提升到医药卫生体制改革重要支撑的高度以来,医院信息化建设受到了前所未有的重视。国家推动的诸多涉及医疗机构的改革措施,大多需要医院信息系统的支持始能有效发挥作用。各利益相关方需求的叠加导致对医院信息化建设的期待显著提升,医疗机构和政府投入的持续增长也给HIT(Healthcare Information Technology, 医疗信息技术)厂商带来了空前的机遇。据北京时代计世资讯有限公司(CCW Research)的报告,中国HIT市场的投资规模持续扩大,年增长率一直保持在约20%的高位,明显高于国家GDP(Gross Domestic Product, 国内生产总值)的增长。且医疗机构的信息化建设投资占到总投资的近70%,仍是HIT市场的主体(见图1)。
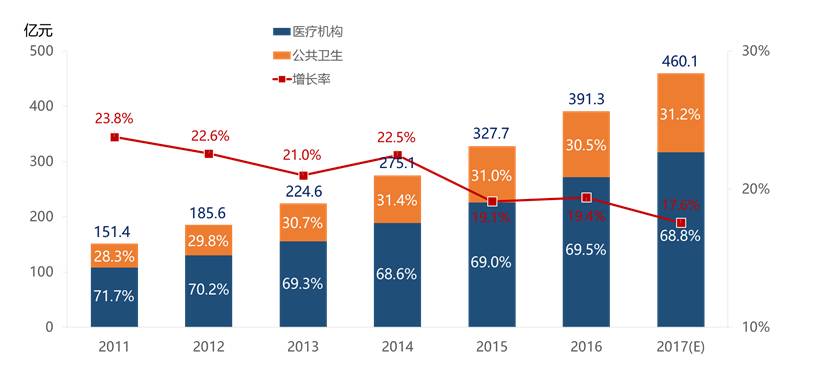
图1 医疗机构信息化建设投资比例
2013年国家卫生计生委规划与信息司的成立,结束了医疗卫生行业没有专司信息化建设的行政部门的历史。随即发布的《关于加快推进人口健康信息化建设的指导意见》,则标志着人口健康信息化建设“46312”顶层框架的正式确立。作为人口健康信息化建设重要组成部分的医院信息化建设,除受到政府部门、医疗机构及其他利益相关方固有需求的驱动以外,还受到以云计算、虚拟化、物联网、移动通信和大数据为代表的新兴信息技术,以及相伴而来的资本的强力推动,这也是医院信息化建设近年来的突出特征。
2 规划设计
近年来,重视规划设计在国家战略层面表现得尤为突出。在“十二五”“十三五”交接之际,国家密集发布了包括医疗卫生服务体系规划纲要、中医药发展战略规划纲要、卫生与健康规划、深化医药卫生体制改革规划和国家信息化规划在内的一系列与卫生健康相关的顶层规划。这些规划从全局的高度指明了卫生健康信息化建设的方向:借助信息技术转变服务模式,提高服务能力和管理水平;实现医疗卫生的信息共享与业务协同,促进医疗资源纵向流动;推进健康医疗大数据应用,助力健康产业快速发展。
但规划太多也给执行者带来困惑。一方面,诸多规划的关注重点和提出的要求并不完全一致,且民众的注意力可能被后发布的规划内容所吸引,导致焦点模糊;另一方面,规划所提出的目标既多且高,如期实现相当困难,怎样使之落地堪称挑战。对医疗机构而言,参照国家政策导向,结合自身实际情况拟定现实的信息化建设规划更有意义。
尽管历经多年的培育,但医院信息化建设规划咨询市场的发展仍不如人意。这既有医院管理者对咨询服务必要性认知的问题,也有医疗信息化高度复杂,具备提供此类服务能力的人才稀缺带来的困扰。过于注重理论,致使建设规划缺乏可操作性的案例并非鲜见,此类教训值得医院管理者记取。
3 运营管理
3.1 就医卡 就医卡是目前医疗机构识别病人身份最常使用的介质,但社会保障卡、银医通、居民健康卡和市民服务卡等的陆续出现给医疗机构带来了困扰。《全国医疗卫生服务体系规划纲要(2015-2020)》和《“十三五”卫生与健康规划》均提出了“积极推进居民健康卡与社会保障卡、金融IC卡、市民服务卡等公共服务卡的应用集成”的导向声明,为平衡各方利益、实行多卡并存开启了绿灯。
3.2 医保整合 2016年初,国务院正式要求对城镇居民医保与新型农村合作医疗进行整合,给长期以来人社和卫生计生部门的各自为政画上了句号。尽管全国绝大多数省市均将整合后的基本医疗保险划归人社部门管理,但卫生计生部门已经建立的新农合结算系统怎样在不影响民众结算业务的前提下平稳有序地转入人社部门管理的医保结算系统将是一个严峻的挑战。可以预见,医保体系的整合,不论是组织机构和人事安排,还是系统整合乃至数据迁移均非朝夕之功,其间医疗机构的信息系统不可避免地将会随时调整接口以确保结算业务正常进行。
3.3 支付方式改革
3.3.1 取消药品加成 北京市自2012年开始医药分开试点,经过几年磨合,2016年初正式提出“在全市推广医药分开”。2016年底至2017年初,《国务院深化医药卫生体制改革领导小组关于进一步推广深化医药卫生体制改革经验的若干意见》《“十三五”深化医药卫生体制改革规划》和国家卫生计生委2017年卫生计生工作要点,均明确要求公立医院取消药品加成。收费体系的全盘调整给医院信息技术部门增加了不小的压力,确保医院信息系统的正常运转已成信息技术部门的重要任务。
3.3.2 按病种付费 诊断相关分组(Diagnosis Related Groups, DRGs)是用于医保预付款制度的分类编码标准,被公认为比较成熟、先进,较好地平衡了各相关方利益的支付方式。早在2011年10月,北京市即在北京大学第三医院开展了按DRGs结算住院病人费用的试点工作。2016年底,中央明确提出“鼓励实行按疾病诊断相关分组付费(DRGs)方式”,国家卫生计生委随即将加快推进按病种付费列入2017年的工作要点。财政部、人力资源社会保障部和国家卫生计生委共同要求实施按病种付费,发挥医保基金控费作用,国家发展改革委、国家卫生计生委和人力资源社会保障部也联合发布了包括320个病种的目录,指导各地区制定病种收费标准,同时要求建立收费标准动态调整机制。
按病种结算费用不仅需要进行结算流程的改造,还需严格依规使用符合标准的疾病诊断代码,并使病案管理体系与现有诊疗体系更有效地融合。这无疑给医疗机构的信息系统提出了新的要求,信息化建设水平低的医院将面临严峻挑战。
4 惠民服务
提高服务效率、改善就医体验是医疗机构信息化的主要着力点,也是新兴信息技术在医疗行业应用最见成效的方面之一。
2015年以来,国家卫生计生委连续发文要求改善医疗服务:强调发挥信息技术优势,改善患者就医体验。国务院发布积极推进“互联网+”行动的指导意见,则为医疗机构采用互联网技术以及互联网公司进军医疗行业吹响了号角。现在越来越多的医疗机构借助智能手机应用程序(APPs)和微信平台等移动互联网技术,向患者提供预约、挂号、分诊导医、缴费、检验检查信息查询等便民惠民服务,受到民众的普遍欢迎。其中尤以门诊费用支付变革引人注目:从传统的窗口现金、支票、刷卡结算,到现在使用各类自助机具的自助结算,以及基于支付宝、微信等第三方支付的诊间结算,支付手段日益多样,便捷性显著提升。
优化门诊就诊流程、减少患者等候时间的另一有效举措是推行门诊预付费制。储值方式早期以医疗机构自建患者账户为主,而与金融机构合作,使用金融IC卡或居民健康卡的也日渐增多。
变革费用支付方式的主要障碍是医保费用结算,但近来突破的曙光已经显现:部分地区的医疗机构在人社部门的支持下使用冻结未结算患者医保卡的方法成功建立了门诊预付费体系,甚至允许患者先诊疗后结算。也有第三方支付与医保结算平台对接,成功实现医保费用分解的案例。随着人社部门表态“开放社保卡支付结算接口,支持与各类社会支付渠道的应用集成”,医保结算对门诊费用支付变革的阻滞有望在不远的将来彻底消除。
但我们亦应注意到,当前新兴信息技术在惠民服务方面的应用也带来一些问题。首先,第三方支付平台与医保系统的互动比较复杂,影响了它在基层医疗机构的普及,而且存在退费不及时、对账报表有瑕疵等现象。据报导,第三方支付在公立医院的应用比例仅为7.5%,远未成为主流缴费方式;其次,各医疗机构所设计的结算流程并不统一,给患者实际使用带来不便;更重要的是,技术壁垒影响了新技术的使用效果,那些本来最需要使用的老年人常常因不会操作智能手机而无法从中受益。
(来源:节选自《中国数字医学》杂志2017年第7期,作者及单位:沈韬 北京大学第三医院)
2017CHINC大会,点击以下阅读原文进入报名
















