使用抗凝药时,可导致患者不同程度凝血功能异常。出现血肿是该类患者拟行区域麻醉的主要风险,风险的大小和阻滞部位,身体状况等也密切相关。
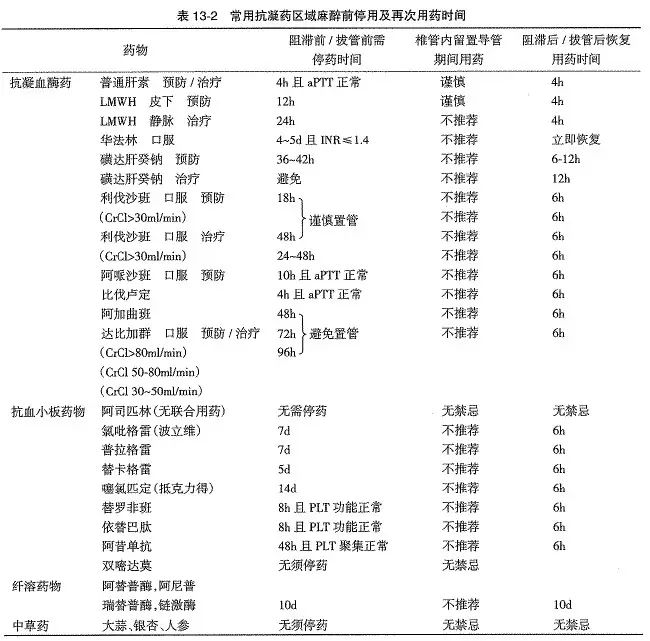
出现血肿,尤其是椎管内血肿会导致严重的不良后果。为了减少这种危险,需重点考虑两个时间点:阻滞前抗凝药需停药时间以及阻滞后抗凝药再次用药时间(表13-2)。由于拨除硬膜外镇痛导管导致出血的风险不亚于穿剌时的风险,所以拨管前需停药时间及拨管后再次用药时间可分别参考阻滞前需停药时间及阻滞后用药时间,必要时结全凝血功能的检查做出选择。
1、
阿司匹林
大量研究已证明单独服用阿司匹林不增加施行椎管内麻醉的风险。尽管如此,对未停用阿司匹林的患者行椎管内麻醉时,
应该尽可能减少穿剌次数和损伤,术中控制血压,术后密切监测周围神经功能。
谨慎起见,择期手术患者在术前可考虑停用阿司匹林7d,另外一些急性冠脉综合征(ACS)与冠状动脉支架置入术(PCI)后的患者需用双联抗血小板治疗(阿司匹林加氯吡格雷;金属裸支架4周,药物洗脱支架6~12个月)。当阿司匹林与其他NSAID
S
/氯吡格雷、华法林、LMWH/肝素合用时,出血风险增加。接受双联抗血小板治疗的患者方案调整取决予外科手术的紧急程度和患者发生血栓和出血的风险,需要多学科(心脏专科医师、麻醉医师、血液科和外科医师)会诊选择优化治疗策略。如未停药则应避免椎管内麻醉。
2、
普通肝素
无论是皮下预防还是静脉治疗时,都应在行椎管内麻醉前停用4h并监测aPTT正常。在血管及心脏手术中,腰麻或硬膜外置管后短时间内静脉应用普通肝素较为常见。此时应遵循指南建议时间,置管后4h可恢复肝素治疗,停药4h后可撤管。期间严密监测是否有进展为椎管内血肿的指征,保持高度警惕。如肝素使用超过4d,则椎管内阻滞和撤管前不需检杳血小板计数。
3、
低分子肝素(LMWH)
行区域麻醉前,预防剂量的LMWH需停药至少12h,治疗剂量的LMWH需停药至少24h,麻醉后的12h内不继续LMWH治疗。但如果阻滞或置管较困难,出血偏多的话,需延迟到24h。建议施予神经阻滞后的头24H只给予单次预防剂量的LMWH。撤管前需停药12h。
4、
华法林
口服华法林治疗的患者,一般需要在
阻滞前4~5d停用,使INR降低到1.4以下
。若INR>1.4但患者需要及早手术,可予患者口服小剂量(1~2mg)维生素K,使INR尽早恢复正常。对于植入机械心脏瓣膜或存在房颤等血栓高危因素的患者,围手术期的抗凝治疗存争议。一般认为应用华法林并使用LMWH或普通肝至少进行过渡性抗凝冶疗,再按照LMWH和肝素术前停药的方法进行,同时监测INR和aPTT。如果有必要在术后镇痛留置导管期间使用予防剂量的华法林,则需每天监测INRS及神经症状。IRN≤1.4时可移除置管,INR在1.5~3时撤管需谨慎,INR>3时暂缓撤管并将华林减量。
5、
ADP受体抑制剂
如氟吡格雷(波立维)行区域麻醉前应
停用至少7d
,
噻氯匹定(抵克力得)需停药14d。
6、
GPIIb/IIIa抑制剂
行区域麻醉前应停药
,使血小板功能恢复(替罗非班和依替巴肽为8h,阿昔单抗 为24~48h)。
7、
溶栓/纤溶药物
出血的风险极高,应避免椎管内麻醉。
根据阻滞部位谨慎应用外周神经阻滞。 不同的阻滞部位风险不同,椎管内麻醉的风险最大,需非常谨慎。表浅的部位麻醉易于压迫预防血肿,即便形成血肿后也易于减压,风队相对较低。不易压迫的部位如颅内,眼内等,一旦形成血肿可能导致严重的不良后果,需严格掌握适应证。阻滞部位血管丰富时,穿破血管形成血肿的风险较大,反之,风险较小。
区域麻醉时,按阻滞部位考虑,风险由高到低的顺序为:留直导管的硬膜外麻醉,单次硬膜外麻醉,蛛网膜下腔麻醉,椎旁神经阻滞(椎旁神经阻滞、腰丛神经阻滞、颈丛深丛阻滞),深层神经阻滞(近端坐骨神经阻滞等),浅表血管周围经阻滞(股神经阻滞,腋路臂丛神经阻滞等),筋膜神经阻滞(髂腹股沟神经阻滞,髂腹下神经阻滞,腹横肌平面阻滞等),浅表神经阻滞(颈丛浅丛阻滞等)。留置导管技及较单次阻滞风险更高。同时要重视移除导管时可能出现血肿的风险。由经验丰富的临床医生施行超声引导下的区域麻醉,可降低穿破血管的几率。
在某些情况下,即使患者没有抗凝药应用史,术前也可能因为合并疾病存在凝血功能障碍。对这类患者拟行区域麻醉时,需考虑在穿刺部位形成血肿压迫神经及周围组织的可能。尤其是术后留置导管镇痛时,要充分考虑在留置导管期间患者凝血功能的变化。合并以下疾病的患者常伴有凝血功能碍:
1、创伤
当发生重大创伤时,由于组织创伤、休克、血液稀释、低温、酸中毒等因素,患者往往伴有凝血功能障碍。所以拟行区域麻醉时应对凝血功能障碍进行评估。拟行留置导管进行术后镇痛时要考虑留置导管期间患者凝血功能的变化,慎重选择拔除导管时间。
2、败血症
在败血症的不同时间可能出现高凝或低凝状态。对这类患者,严禁行椎管内麻醉,因为硬膜外脓肿和脑膜炎的发生率可能增加。拟行其他区域麻醉如外周神经阻滞时,应根据阻滞部位和当时的凝血功能评估风险。
3、尿毒症
尿毒症患者往往伴发贫血,血小板减少。慢性尿毒症患者定期透析时常使用肝素。对该类患者术前需关注血小板数量和凝血功能。必要时进行肝素拮抗。对尿毒症患者谨慎使用留置导管的术后镇痛。
4、肝功能障碍
由于除凝血因子Ⅷ之外的所有凝血因子均在肝脏中合成,而脾功能亢进可能造成血小板减少和血小板功能异常。所以对于肝功能障碍的患者,拟行区域麻醉之前需评估肝功能状态和凝血功能。
5、大量输血
大量输血时因为血液稀释和消耗凝血因子导致凝血功能障碍。施行区域麻醉前需评估凝血功能。术中发生大量输血时,应监测凝血功能,避免在凝血功能异常时拔除导管。
6、弥散性血管内凝血(DIC)
:发生DIC时,机体伴有消耗性凝血障碍。对于DIC的患者不宜施行神经阻滞。如必须行外周神经阻滞,最好行单次神经阻滞并在右压迫的位置进行。不宜留置导管。
综上所述,在越来越多的患者因为并存的疾病需要于围手术期进行抗凝和(或)抗血小板治疗时,麻醉医生应该了解这些药物对凝血功能造成的影响,并结合患者的个体情况,认真权衡风险与收益,为患者选择最佳的麻醉方法及时机。
注:
本文节选自《凝血功能障碍患者区域麻醉与镇痛管理的专家共识(2014)》





