现阶段,针对致命性的缓慢心律失常的药物治疗尚无重大突破,永久起搏器的植入仍是最主流、最重要的治疗手段,熟练掌握永久起搏器植入术是重中之重。
本期,我们仍以步步为营的讲解方式,手把手向您介绍永久起搏器植入术的细节,不足之处,欢迎批评指正。
本文内容欢迎转发分享,即可以用作新手入门的参考,也可以用于教学之用。我们的目标是通过知识的共享,让每个人都可以平等地提升自我。若您对我们的这一系列文章感兴趣,欢迎点击下方
蓝色字体
既可链接到原文。

一、术前准备
-
三大常规
-
肝肾
功、电解质、BNP
-
凝血全套
-
甲状腺功能
-
输血前全套
-
动态心电图
-
心脏超声
-
是否口服抗血小板、抗凝药物(相对禁忌症)
 二、消毒与麻醉
二、消毒与麻醉
经静脉插入心内膜电极导线安装起搏器一般均采用局麻,除非不能配合手术的年龄太小儿童和少数老年人。术前可给予少量镇静剂(如安定),特别是对于精神紧张的病人。术中用
0.5%
~
1%
利多卡因局部麻醉,注意用药不要过量
。
 常规消毒左右两侧锁骨下区域以备手术中使用
常规消毒左右两侧锁骨下区域以备手术中使用
起搏器手术使用的均为外科手术常用器械:巾钳、血管钳、持针器、牵开拉钩、齿镊、平镊、组织剪、眼科剪
、线剪、圆刀、环钳。

注意:起搏器
相关耗材
切忌一次性全部开上台。起搏器植入术虽为入门级介入手术,但复杂的起搏器植入亦不鲜见。每一步都很困难,很有可能锁骨下穿刺便会反复失败而致手术无法继续
 三、静脉选择及穿刺技术
三、静脉选择及穿刺技术
早年安装心脏起搏器均采用开胸方式,创伤大。自
1965
年开始采用经静脉心内膜插管安装起搏器技术后,目前除左心室心外膜电极,已极少采用经胸方式。经静脉埋植起搏器技术的要点是:静脉选择,分离囊袋,导线电极固定,阈值测试,和起搏器埋植。
较常见的可供导线插入的静脉共有
8
条,左、右各
4
条。浅静脉为头静脉和颈外静脉,深静脉为锁骨下静脉和颈内静脉。早期均采用切开头静脉或颈外静脉、颈内静脉技术。自
1979
年锁骨下静脉穿刺技术问世后,多数医生把它作为首选的插入方式,但也有不少医生提倡首选头静脉,没有重要并发症,只有在头静脉过细,难以插入导线或存在畸形径路,导线难以进入上腔静脉情况下,才选择锁骨下静脉穿刺技术。
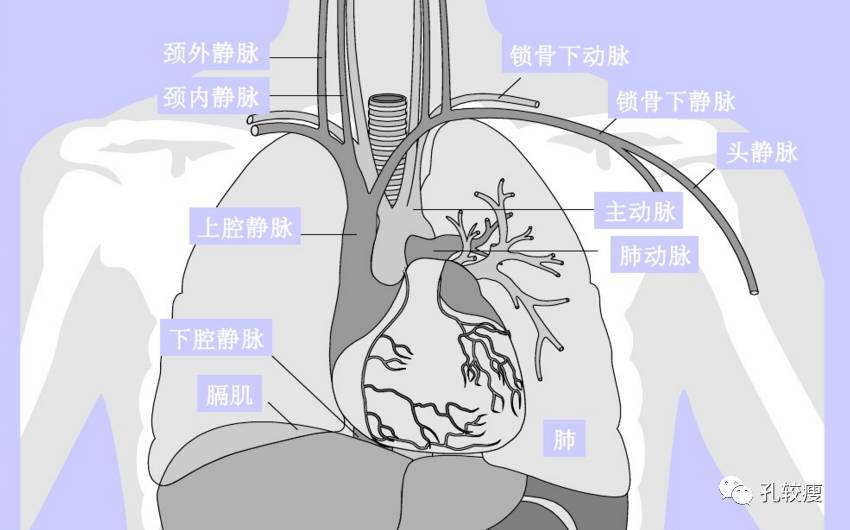 起搏器植入的静脉入路示意图
起搏器植入的静脉入路示意图
不管采用哪种插入方式,对于一位专科医生来说,必需掌握静脉切开和静脉穿刺两套本领,这样在遇到疑难病例时才不会束手无策;本文仅详述锁骨下静脉穿刺。
锁骨下静脉穿刺时,病人取头低脚高位,穿刺部位在锁骨下第一肋骨下缘,相当于锁骨中点
1/2
处,过分靠内,电极导线在狭窄的锁骨和第一肋骨间隙通过受挤压甚重,造成所谓
“
锁骨下静脉挤压综合征
”
,日后可能导致导线断裂。用
18
号穿刺针紧贴皮肤或与皮肤成
30°
角,针头方向指向胸骨上凹或喉结刺进皮肤。如病人身材高大,胸厚则进针需深些偏后,如病人胸薄,尤其有肺气肿则进针浅平一些。当针刺入静脉,可见回血通畅地进入注射器,有轻微的压力释放感。
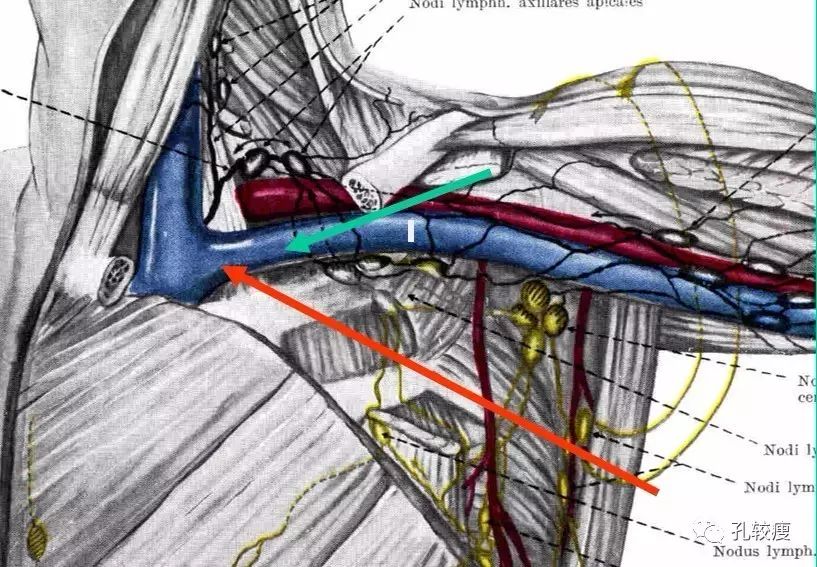 锁骨下静脉解剖示意图
锁骨下静脉解剖示意图
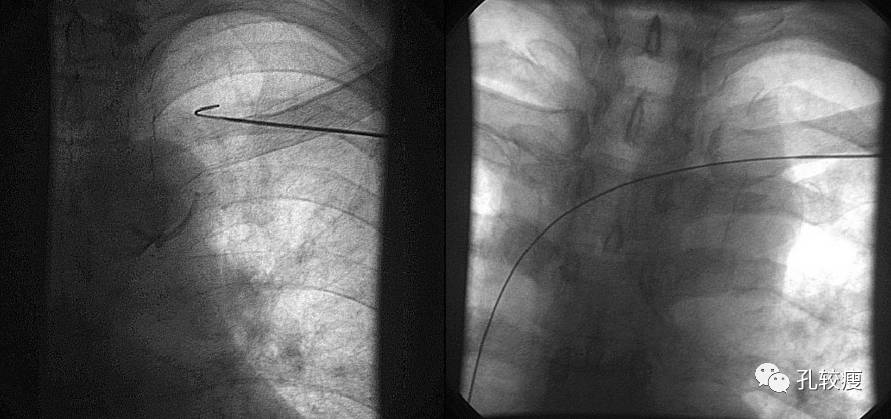
穿刺成功后送入导丝应全程透视,观察是否位于静脉-右心系统
-
如不慎穿入动脉可将穿刺针后撤,局部压迫数分钟,不会发生不良后果。钢丝进入后,
病人头转向导线插入侧,可使进入上腔静脉的通道更平坦。
-
若患者出现疼痛或向上肢放射的感觉异常,说明穿刺针刺入臂丛神经附近,必须后撤,避免由于扩张管导入产生进一步损伤。
-
针头不要刺入骨膜或锁骨,因可造成疼痛性骨膜炎或骨刺形成。
-
空气吸入说明刺入胸膜腔,此时应后撤针头,重新穿刺,严密观察病人由于气胸所致的呼吸困难征象。
总的来说,锁骨下静脉穿刺技术的安全程度是与医生对锁骨下静脉和周围组织与病人胸壁大小,形状的解剖关系了解相平行的。进针途径应随病人胸壁大小、形状和锁骨位置的不同而变,对大多数病人的锁骨下静脉是容易进入的,但也有少数病人因解剖位置变异而带来穿刺困难。
当锁骨前移,使穿刺针向后不易接近静脉,由于锁骨和第一肋骨间空隙消失,难以使针头进入正常的穿刺区,通常采用的穿刺标志不可能成功,此时通过在锁骨下侧缘进针可进入静脉。
一旦穿刺针进入静脉,即可顺针芯插入头端带弯度的指引钢丝,在透视下顺序进入锁骨下静脉,上腔静脉,右心房和下腔静脉,随即退出穿刺针,开始分离囊袋
 四、制作囊袋
四、制作囊袋
将体外的穿刺导丝简单固定后,开始分离囊袋。再次使用碘伏纱布于术区消毒
3
次。囊袋口位于穿刺点下方约
1cm
处,内侧起自胸骨旁约两横指处,向外水平延伸约
3-4cm
切口,然后沿切口逐层向下分离至胸大肌深筋膜面。
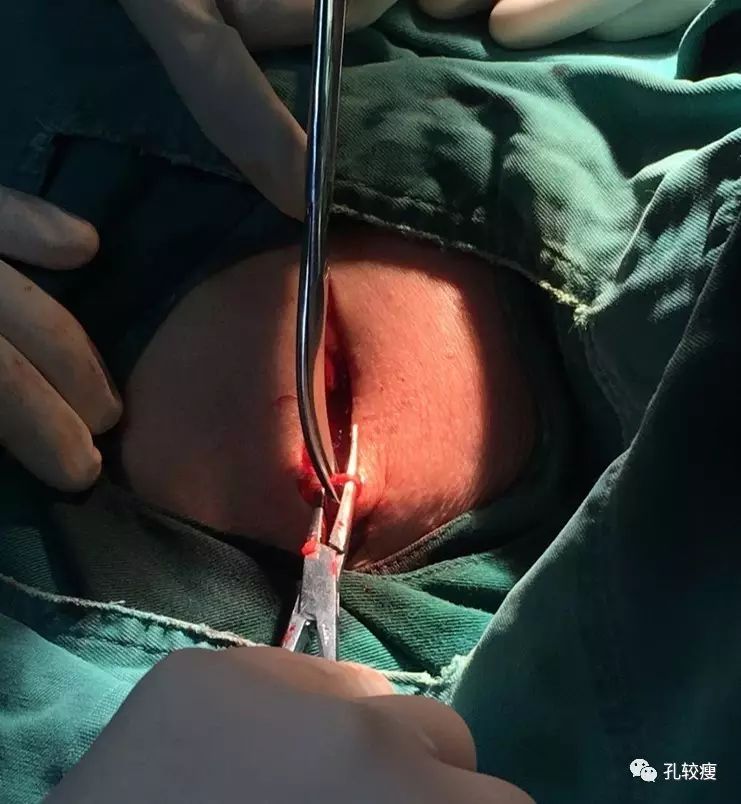 囊袋分离时,应该尽量采用钝性分离,不宜使用手术刀切割过深
囊袋分离时,应该尽量采用钝性分离,不宜使用手术刀切割过深
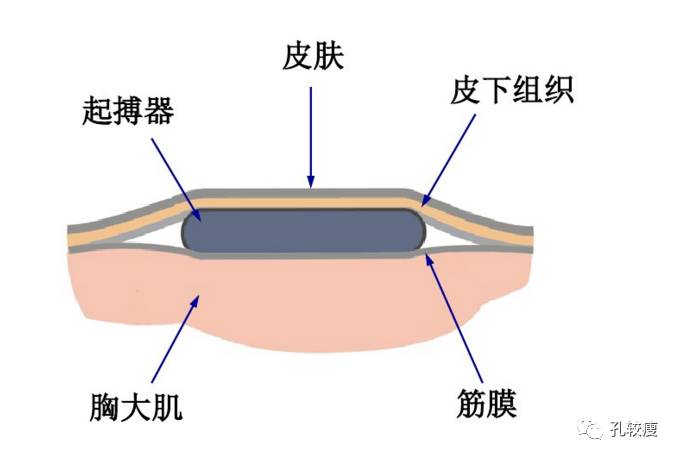 起搏器囊袋不宜过深或过浅,起搏器脉冲发生器放置在胸大肌表面较为合适。若过深,分离至胸大肌筋膜下,直接与肌肉接触,可刺激肌肉抽动,并易导致渗血,发生血肿,因此制作囊袋一定要钝性分离到胸大肌筋膜面;若过浅,则易致起搏器移位或脂肪液化
起搏器囊袋不宜过深或过浅,起搏器脉冲发生器放置在胸大肌表面较为合适。若过深,分离至胸大肌筋膜下,直接与肌肉接触,可刺激肌肉抽动,并易导致渗血,发生血肿,因此制作囊袋一定要钝性分离到胸大肌筋膜面;若过浅,则易致起搏器移位或脂肪液化
当分离至胸大肌表面后,
不宜打开肌肉筋膜
,此时可沿筋膜在皮肤下钝性分离一大小适宜的囊袋,此过程疼痛明显,可再次予以局麻,同时告知患者以避免过激行为。囊袋分好后,仔细观察是否有明显出血点,若有明显出血点,先予以止血;而后向囊袋里塞入碘伏纱布以止血。
囊袋大小应适宜。若囊袋过大,脉冲发生器就可能在内翻动,并使导线受牵拉而移动;囊袋过小,脉冲发生器会压迫,磨损周围组织,甚至造成皮肤溃扩,使脉冲发生器电极外露。
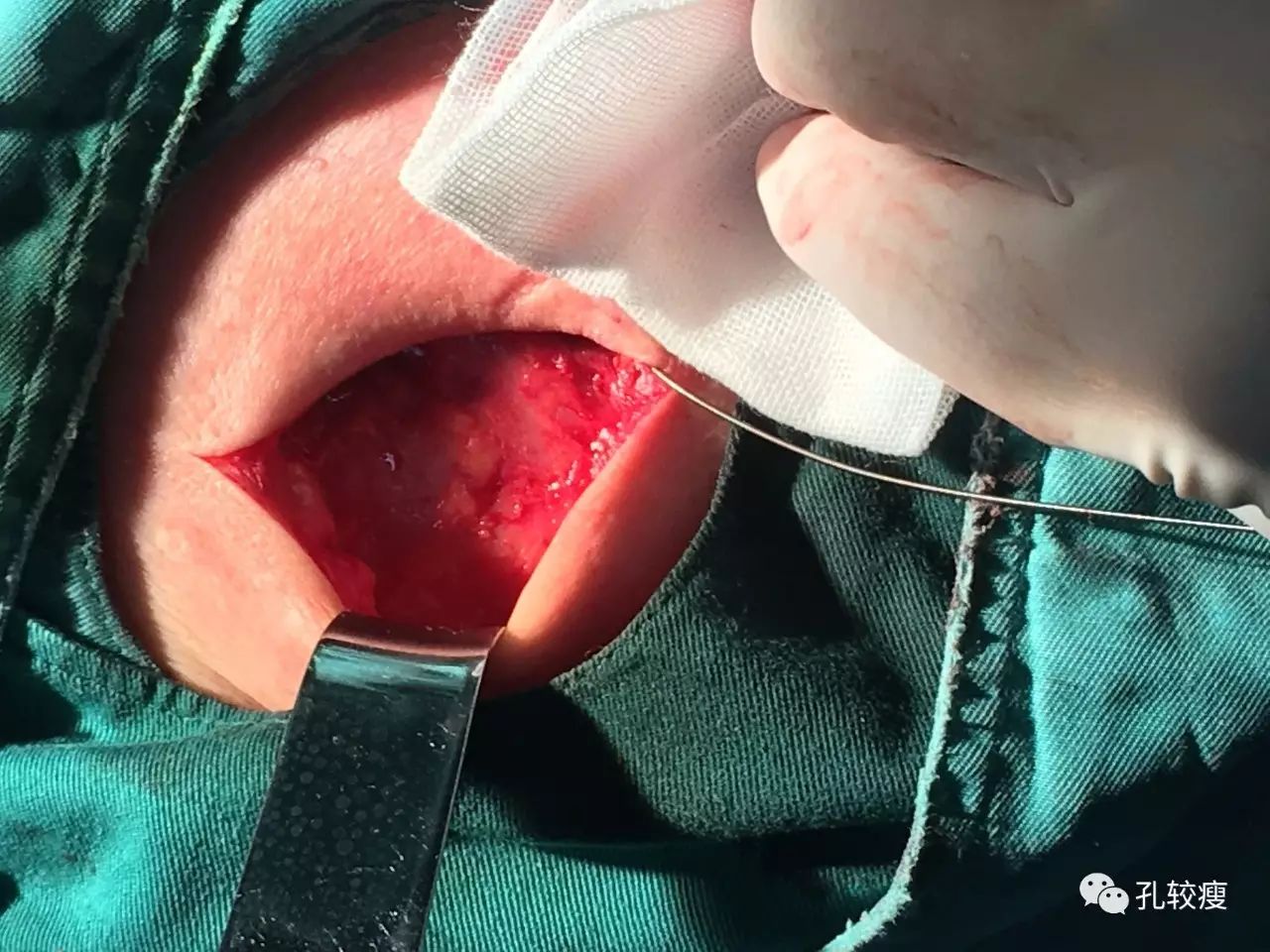 囊袋分离完成后,应彻底检查有无活动性出血点,并及时进行止血
囊袋分离完成后,应彻底检查有无活动性出血点,并及时进行止血
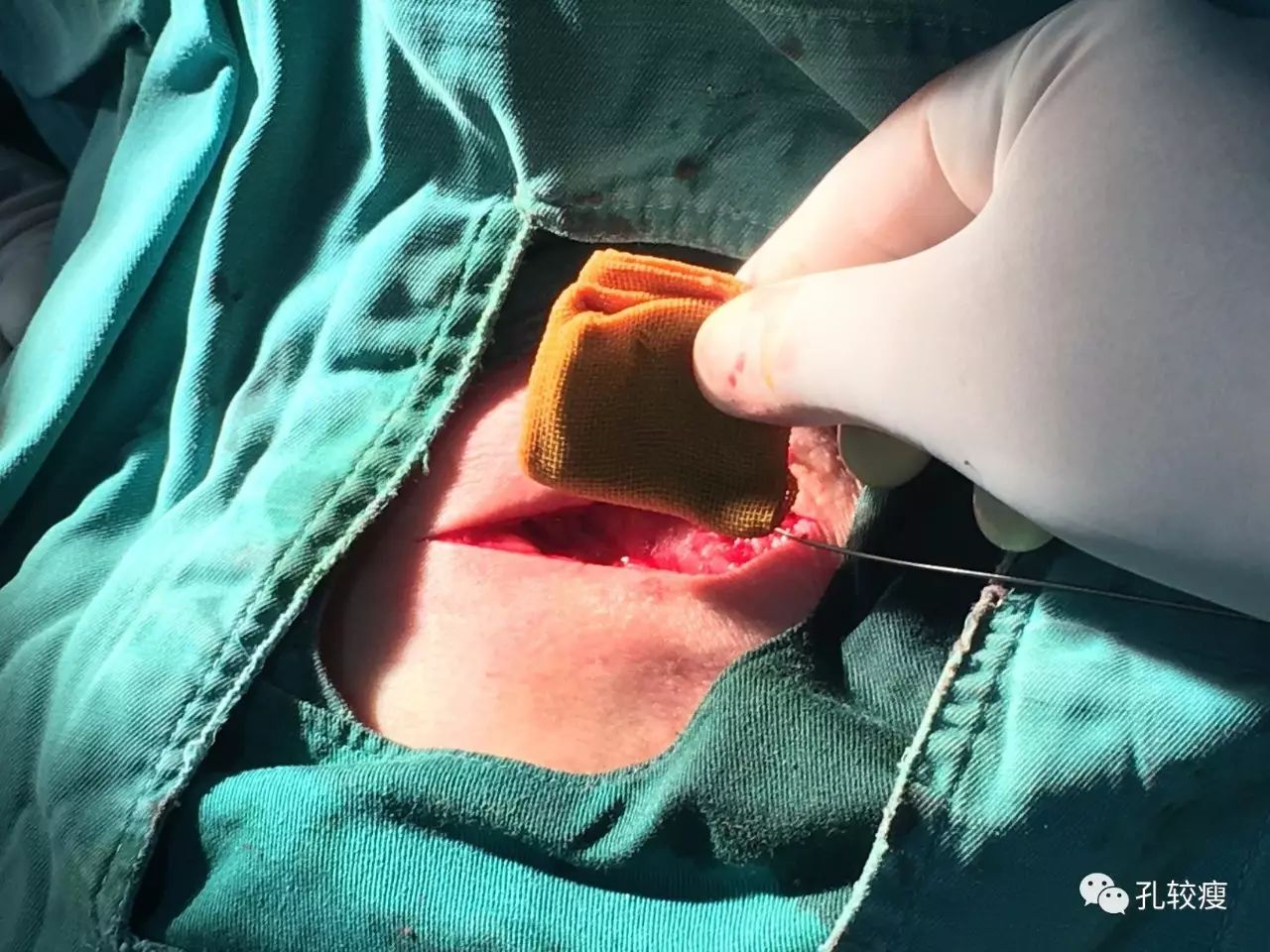 将碘伏纱布置于分离完成的囊袋中
将碘伏纱布置于分离完成的囊袋中
 五、导线电极到位
五、导线电极到位
囊袋分离完成后,沿穿刺导丝置入撕开鞘,退出导丝,导丝出鞘时,堵住鞘口,避免大量出血;沿撕开鞘送入起搏电极,将起搏电极送至下腔静脉后,退出并撕掉撕开鞘即可。注意:在插入撕开鞘撬时,病人应平静呼吸,避免咳嗽、深吸气,一面气体进入静脉,引起空气栓塞。
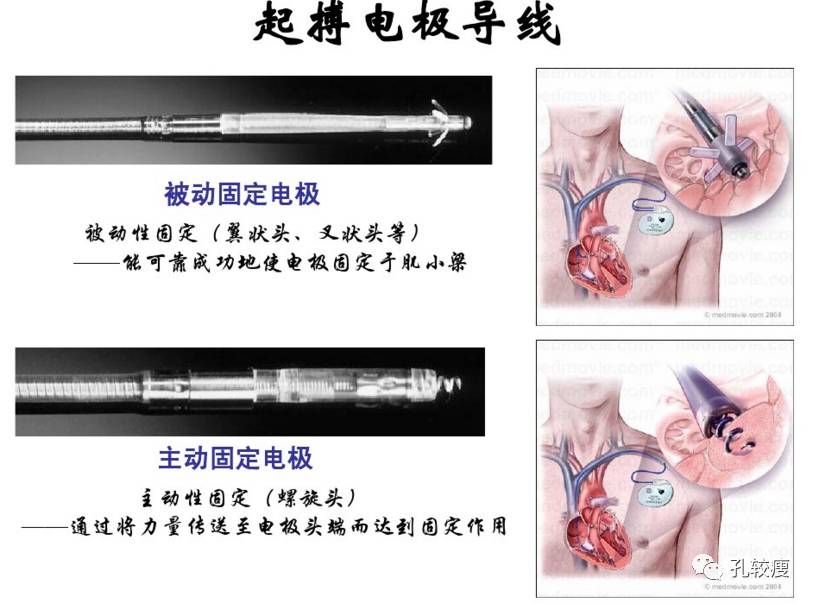 起搏器电极的分类
起搏器电极的分类
由于心房电极固定不如心室电极牢固,容易移位,故一般均采取先固定心室电极后固定心房电极。在固定心室导线时,心房导线应该置于下腔静脉,如放于右房,可能在操纵心室导线时,心房导线与心室导线缠绕或者不慎回撤至静脉系统。当心室导线已固定继之固定心房导线时,应该用左手按压心室导线经皮入口处,右手操纵心房导线,以免由于心房导线的牵拉而移动心室导线。
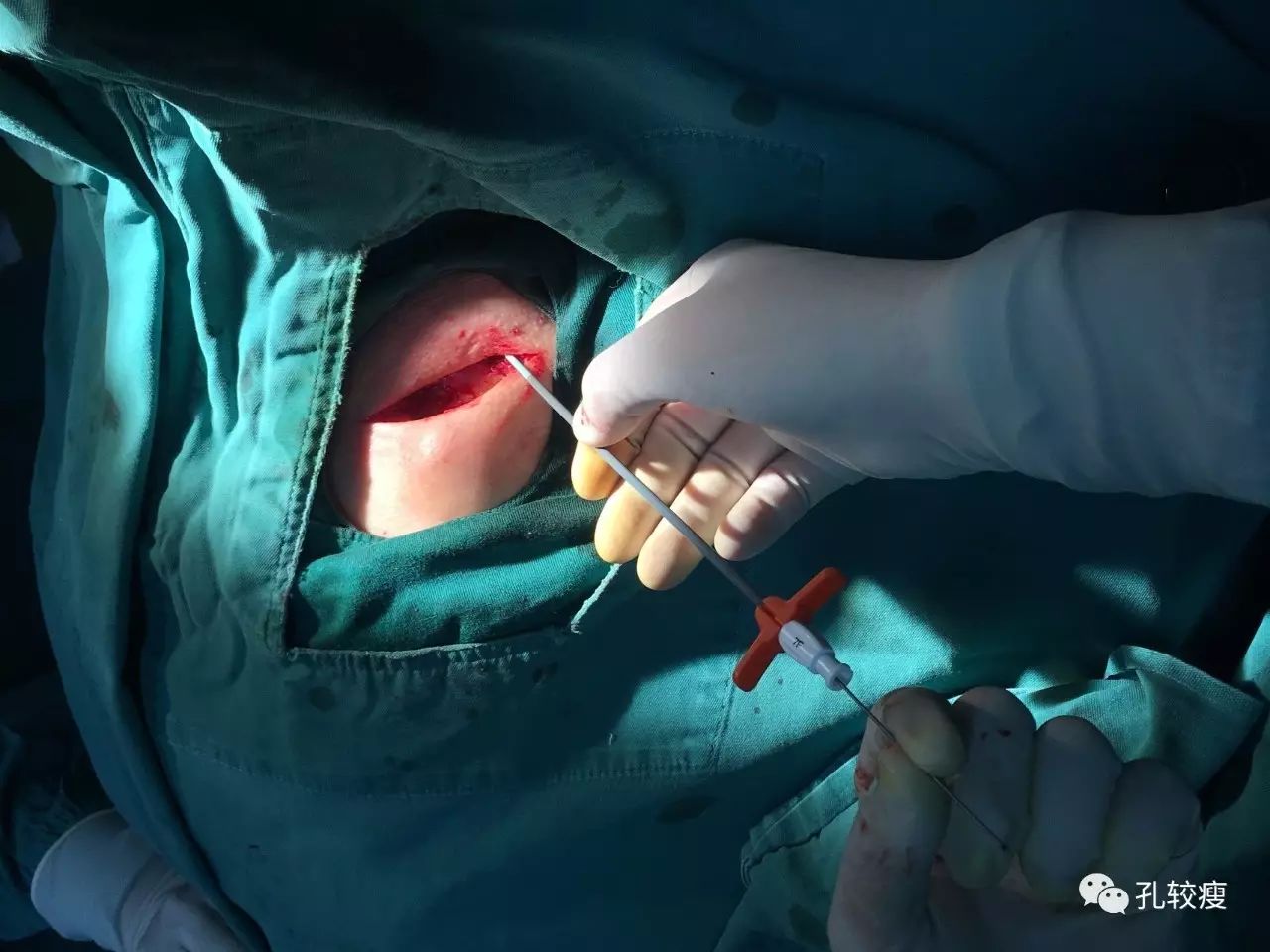 沿穿刺导丝,置入起搏器撕开鞘
沿穿刺导丝,置入起搏器撕开鞘
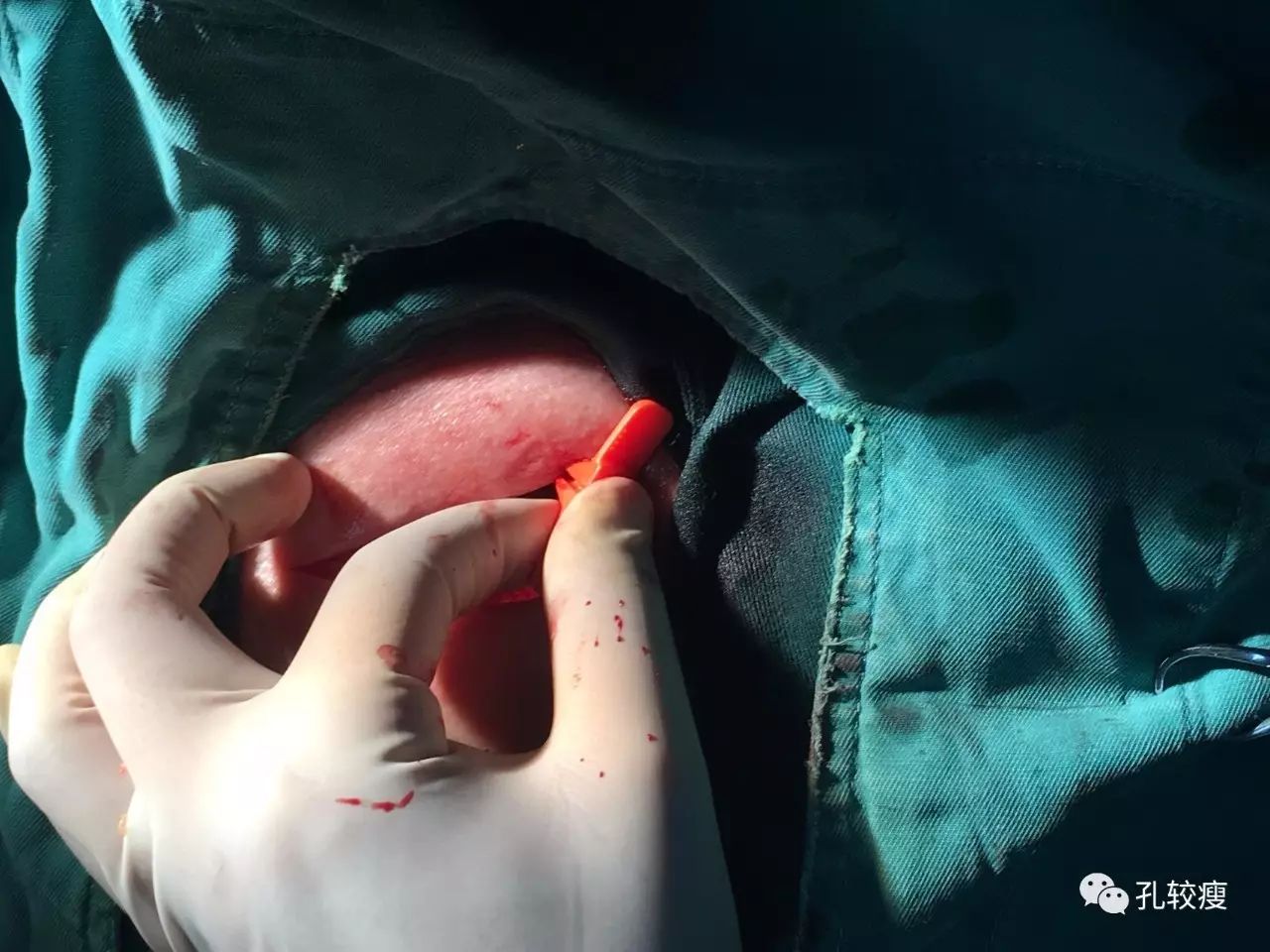 退出鞘芯及导丝后,及时用手指封堵鞘管口,以减少出血
退出鞘芯及导丝后,及时用手指封堵鞘管口,以减少出血
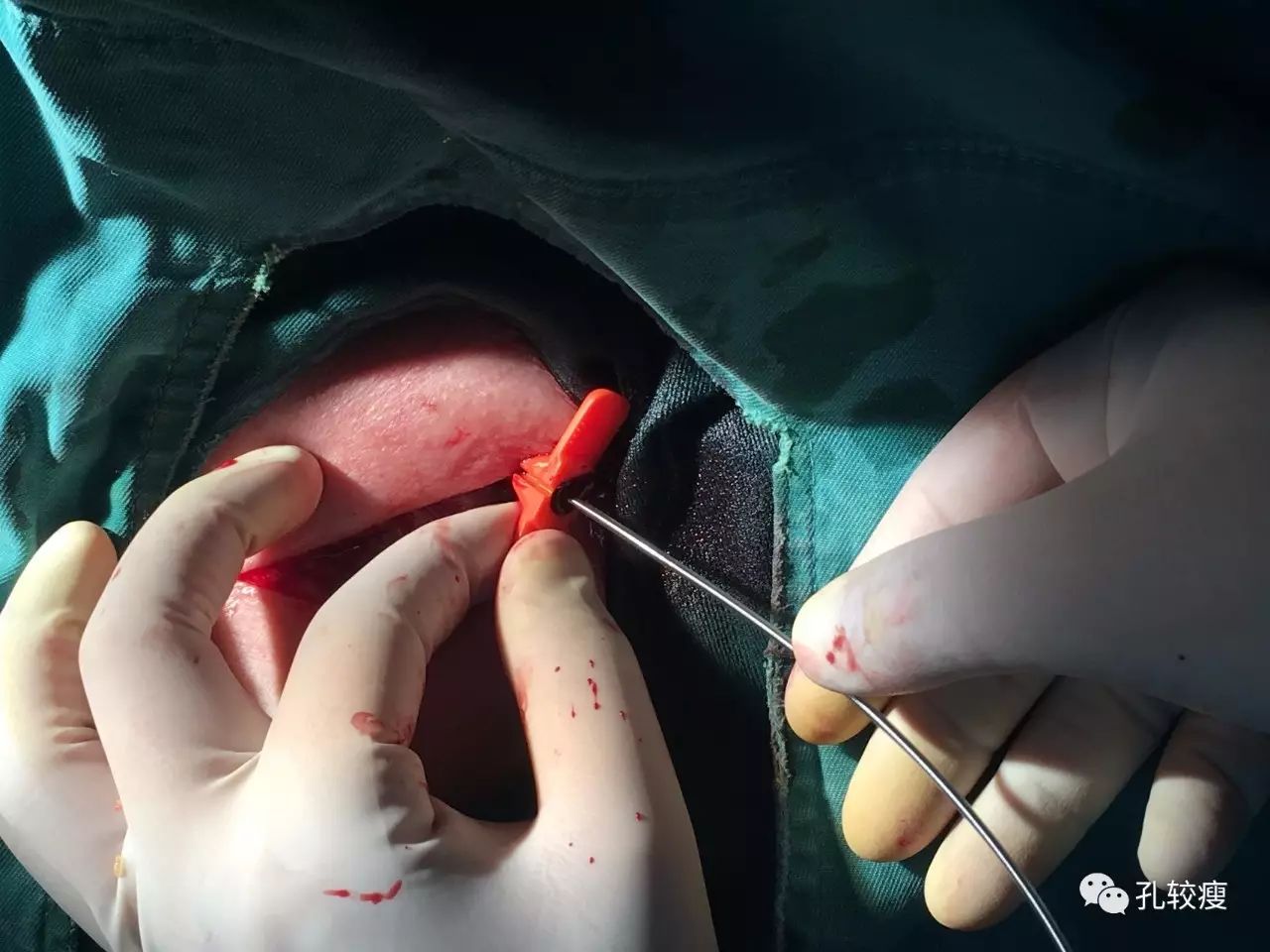 沿撕开鞘送入起搏器电极
沿撕开鞘送入起搏器电极
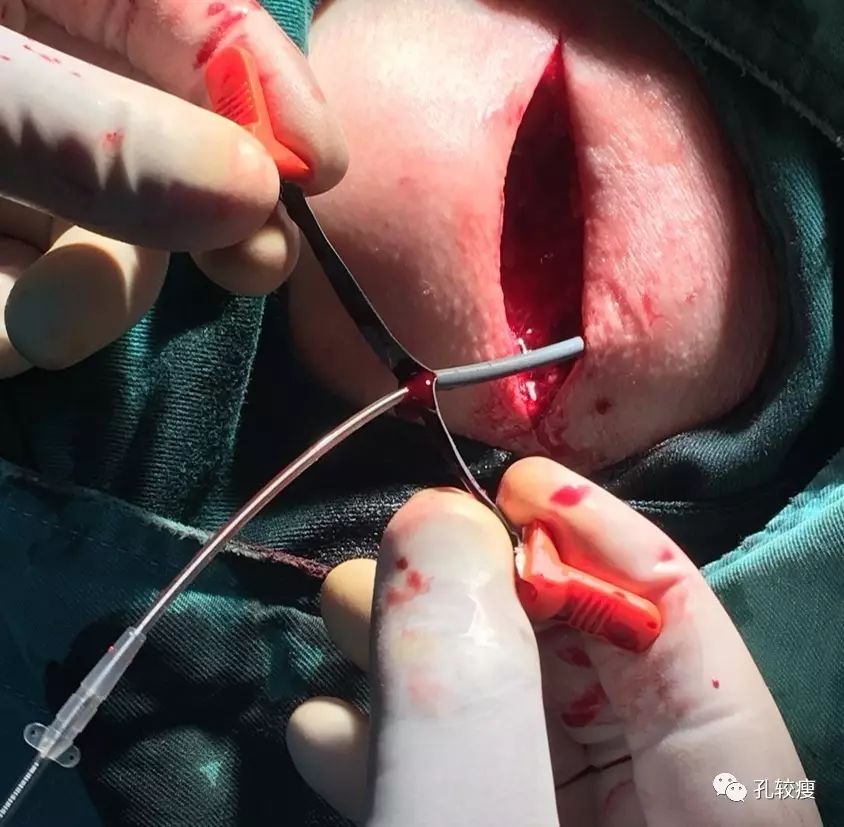 电极送入后,可退出并撕开外鞘
电极送入后,可退出并撕开外鞘
当需要插入多条导线时,如病情紧急,心率过慢,应首先送入心室导线起搏。心室导管的安置应包括以下几个步骤:
①操纵导线通过三尖瓣;②证实导线在右心室,电极头位于稳定的部位;③阈值测试符合要求;④导线保持合适的张力。
先将直钢丝塑形为“类圆形”,随后送入右心室电极,利用塑形钢丝的指引,将电极跨过三尖瓣,调整方向,送至肺动脉,证实已至右心室。
回撤电极,同时调整导丝,将起搏电极放置于右心室流出道间隔部,再旋紧电极至心内膜即可(注意方向及圈数)。右心室心尖部有丰富的脊小梁,电极导线容易固定,因此一直作为传统的右室内起搏位点,而右心室留出道间隔部起搏更接近于生理性起搏,也是目前常用的起搏位点。
目前也有学者认为右心室电极位于间隔亦或心尖对于预后的影响不大。
其实最合适、最生理的右心室起搏应该是希氏束起搏。
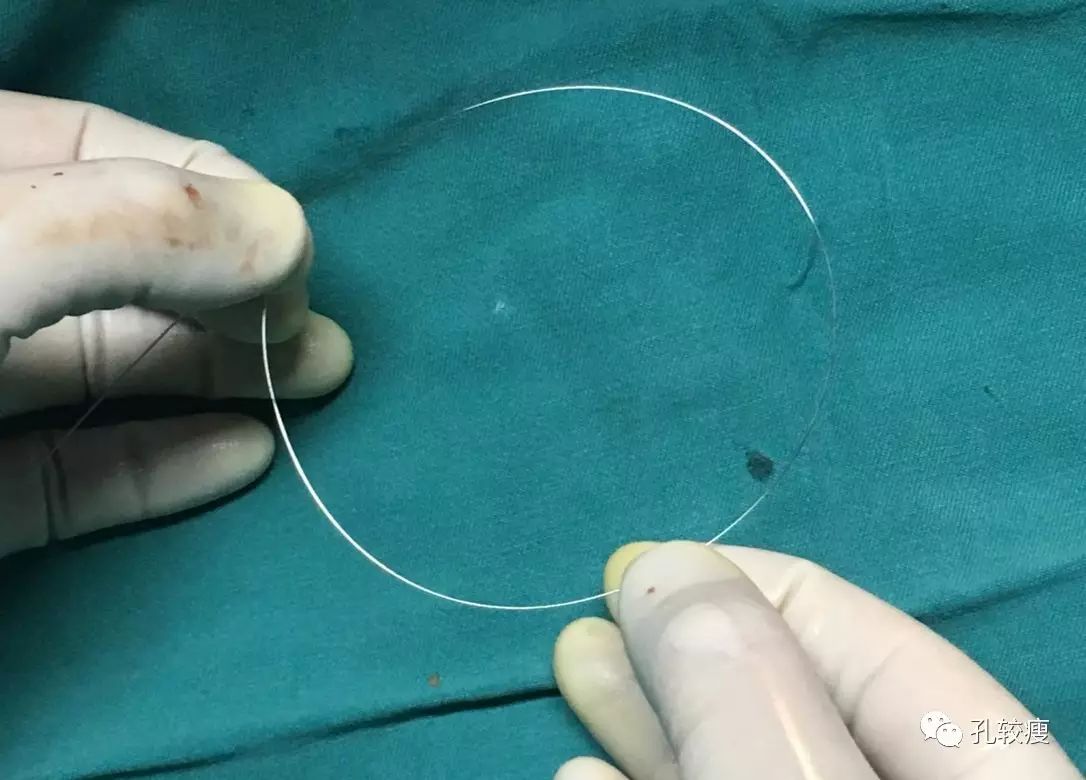
将直钢丝塑形为“类圆形”
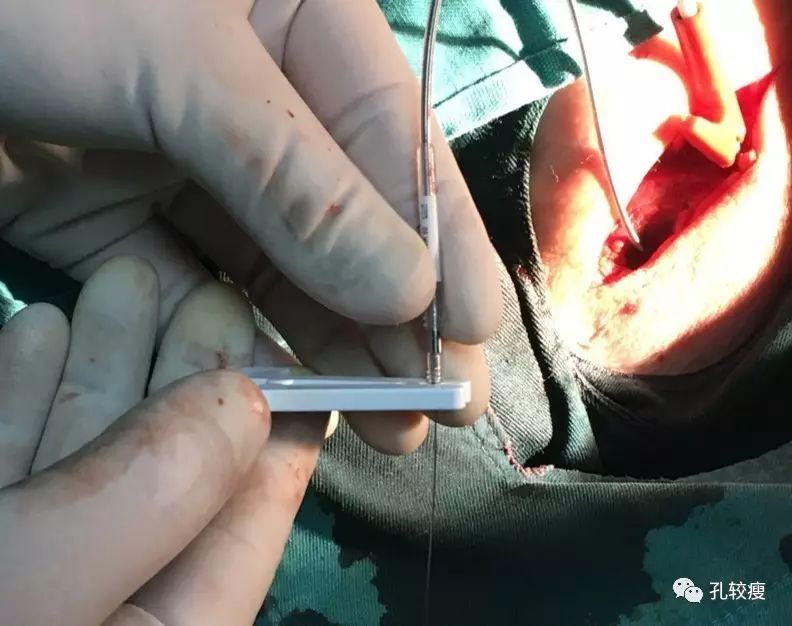 电极到位测试参数后旋紧电极至心内膜
电极到位测试参数后旋紧电极至心内膜
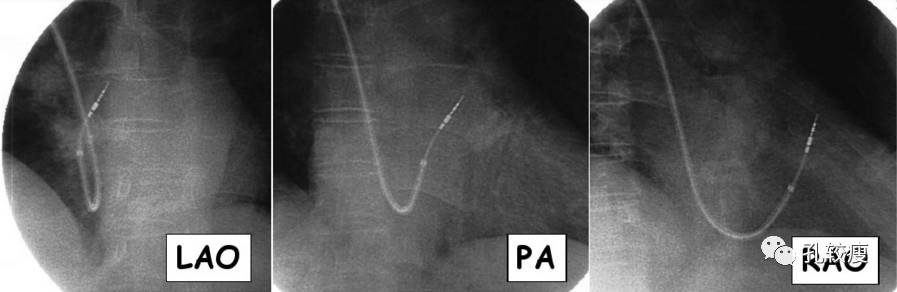 右室导线放置于右室流出道
右室导线放置于右室流出道
若心脏结构异常,则使手术发生困难。见于:①右心房扩大;②右心室扩张肥厚;③心脏向前旋转;④三尖瓣下移畸形





