基于ICT以“零CV事件”为目标的24小时血压管理策略
Kario教授提出的基于信息与通讯科技(ICT)的24小时完美血压管理策略,始于清晨血压控制,继以夜间血压控制,最后为控制血压变异性(图3)。该策略可能是消除心血管事件的最佳方法,随着ICT和血压监测设备的进展,其临床实施指日可待。

图3. 基于ICT的24小时血压管理策略
清晨血压控制
Kario教授等研究发现,在老年高血压人群中,与血压晨峰正常相比,增高的血压晨峰(>55 mm Hg)显著增加无症状脑梗(54% vs. 37%)和卒中(2.7倍)事件发生风险。IDACO研究在5645例受试者中评估了血压晨峰的预后价值,高于第90百分位数的血压晨峰显著增加总死亡率和心血管事件发生风险,是心血管事件的独立预测因子。ARTEMIS研究通过对比日本与欧洲高血压患者发现,日本患者的“睡眠-谷”血压晨峰更为显著,且年龄与日本患者的血压晨峰独立相关,而欧洲患者则无此现象,提示在血压晨峰方面存在种族差异。Kario教授最新研究发现,基线诊室收缩压(SBP)相似的情况下,与黑人和白人相比,日本患者清晨血压水平更高,动态晨峰也较高,提示应考虑基于种族给予更特异的针对清晨高血压的降压药物治疗。
通观西方国家和亚洲指南对家测血压的推荐不难发现,各指南对测量时机、频率以及持续时间的推荐存在差异。Kario教授推荐在醒后1小时内、如厕后、坐位休息一两分钟后且在早餐和服药前检测清晨血压两次,取至少3天每天两次清晨血压的平均值。指南对傍晚家庭血压的测量时机推荐差异较大,ESH指南推荐于晚餐前测量,AHA/ASH指南推荐上床前检测,而JSH指南推荐就寝时检测。Kario教授等研究发现,晚餐前和就寝时的家测SBP差异可达8.7 mm Hg,洗浴和饮酒也显著影响SBP水平,提示傍晚家测血压受日间活动影响较大。另外,家测血压显著低于患者在等待室和检查室的血压测量结果。可见,清晨家测血压是了解血压真实状况的更好指标。
HONEST研究是一项纳入21,591例受试者的真实世界、大规模、前瞻性、观察性研究,采用Cox比例风险模型进行分析发现,清晨家测血压升高和诊室血压升高均与高风险相关, 但即使诊室血压低于130 mm Hg,若清晨家测SBP≥145 mm Hg,患者心血管风险仍大幅升高(2.47倍,图4);与诊室SBP相比,清晨家测SBP能更好地预测CAD事件和卒中事件发生风险。该研究还证实,以奥美沙坦为基础的降压方案不仅可持续强效降低诊室血压,还可使清晨家测血压得到相似程度的降低。Kario教授指出,清晨血压控制可分三步走,首先降至SBP<145 mm Hg,继而根据指南降至<135 mm Hg,最后为最大程度降低风险则应降至<125 mm Hg。
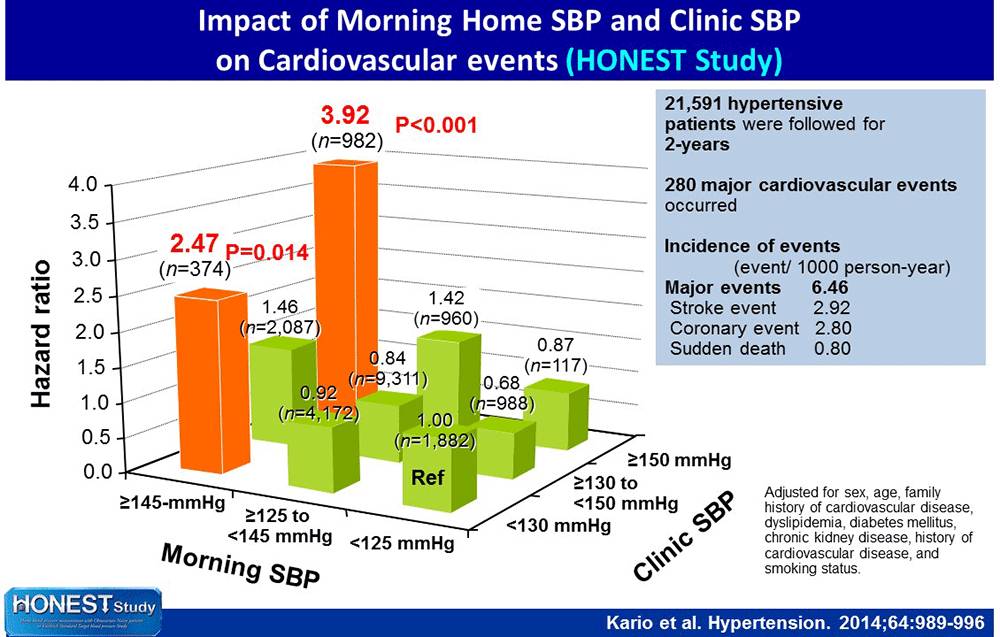
图4. HONEST研究提示清晨高血压显著增加心血管事件风险
夜间血压控制
J-HOP研究中令受试者采用HBPM设备自我检测睡眠期间血压发现,在清晨血压得到良好控制(<135/85 mm Hg)的患者中,与睡眠期间家测血压<120 mm Hg患者相比,单纯隐匿性夜间高血压(SBP≥120 mm Hg,26.9%)患者尿蛋白肌酐比值(UACR)和NTproBNP均显著升高,提示传统HBPM未能识别的隐匿性夜间高血压与器官损害相关。Kario教授等发现,血压昼夜节律紊乱(riser)的心力衰竭患者,心血管事件发生风险显著高于杓型(Dipper)血压患者。
血压变异性控制
系统性血流动力学动脉粥样硬化血栓形成综合征(SHATS)同时具有血流动力学应激和血管疾病特点,通过二者之间的恶性循环,加速器官损害和心血管事件风险升高。血压变异性是SHATS风险评估的重要依据,包括多种参数,从短期的心跳间(beat-by-beat)、体位性、昼夜间(Diurnal)、每日间(day-by-day)、就诊间(visit-to-visit)血压变异性到长期的季度乃至年度血压变异,这些血压变异性参数均与器官损害和心血管事件风险有关。Kario教授提出了血压变异性的“共振假说”,指出血压变异性各种组分的协同共振会增强血压晨峰,触发心血管事件。
Kario教授介绍了高血压管理的精准医学:对所有患者强调血压控制的数量(quantity),使诊室SBP<130 mm Hg,排除白大衣影响的SBP(自动化诊室血压监测、HBPM、ABPM)应<125 mm Hg;对高危的高血压患者还要强调血压控制的质量(quality),采用ARB或CCB等长效扩血管药物降低血压变异性(尤其是卒中风险高的患者),采用利尿剂等降低夜间血压(尤其是心力衰竭风险高的患者)。Kario教授等基于网络获取数据开发的灾难心血管预防(DCAP)网络,通过计算风险评分来识别心血管事件高危的幸存者,并促进预防行为。结果发现,即使是在重灾区,这种基于ICT的方法也可有效实现严格的高血压控制,最大程度地降低季度血压变异性。




